Elaborato di Valeria Sforzini
Pamela Stasi ha 27 anni, viene da Gioia del Colle, in provincia di Bari, studia lettere moderne e da qualche mese ha iniziato a seguire il corso per diventare assistente socio sanitaria: «All’università sto fuoricorso da una vita, lo faccio per avere un’ancora di salvezza». Non è una professione adatta a tutti, bisogna esserci tagliati. Ma Pamela ha già oltre dieci anni di esperienza sul campo. Fin dall’inizio dell’adolescenza, la sua vita ruota attorno a quella del padre, alcolista e malato di cirrosi epatica, ora in fase terminale. Per lui, è diventata quella che in gergo tecnico si chiama caregiver: figlia, infermiera, assistente e sostegno costante.
Suo padre, Donato Stasi, ha 66 anni e da qualche mese è costretto a letto. Non cammina, non parla, non riesce ad assumere cibi solidi e anche bere è diventato difficile: l’unico modo per farlo è con un cucchiaio di acqua gelificata passata dall’Asl. Ha il catetere, ogni giorno gli viene somministrata una flebo elettrolitica. Per lavarlo e gestire le piaghe da decubito, Pamela ha bisogno dell’aiuto di sua madre, che per accudire il marito ha dovuto chiedere un permesso di due mesi dal lavoro.
I problemi sono iniziati nel 1990, quando Pamela non era ancora nata. «Non è sempre stato così – racconta – allora la mia famiglia stava bene. Mia mamma e le mie sorelle facevano una bella vita. Papà lavorava in un’impresa di costruzioni come falegname. Era bravo, per strada lo chiamavano ‘u maestr. Aveva un ruolo di responsabilità». La mattina alle cinque, prima di iniziare a lavorare c’era l’appuntamento fisso con gli amici al bar. Si ritrovavano, bevevano un ponce, una birretta prima di attaccare, chi in cantiere, chi in fabbrica. «Per loro era normale, ma se alcuni la sera riuscivano a rientrare nelle proprie case, per papà e molti altri della sua generazione non è stato così».
L’alcolismo di Donato Stasi ha avuto una conseguenza devastante sulla vita della sua famiglia. L’instabilità fisica e la confusione generate dall’alcol non gli permettevano di lavorare, perché non riusciva a stare in sicurezza sui ponteggi. È stato demansionato, tolto dal suo ambiente. «Papà non sopportava di essere il “ragazzo” di nessuno. Quando ero piccolina ha smesso di lavorare. Negli anni successivi ha fatto giusto qualcosa in nero di tanto in tanto e poi è rimasto a casa definitivamente». Sua moglie, Francesca Campise, ha iniziato a lavorare come addetta alle pulizie nell’aeroporto militare di Bari per mantenere la famiglia e da quel momento in poi, Pamela non ha mai smesso di occuparsi del padre.
In Italia sono circa 200mila le persone che convivono con la cirrosi epatica. Secondo il libro Bianco della Gastroenterologia italiana (2014), ogni anno sono circa 21mila i decessi causati da questa malattia, con un aumento registrato del 45% negli ultimi 20 anni. Su scala europea, il nostro Paese è secondo solo alla Germania per numero di morti.
La cirrosi è lo stadio terminale di diverse patologie del fegato, che possono essere su base virologica, ovvero l’epatite C (HCV) e l’epatite B (HBV), le epatiti autoimmuni, le malattie da accumulo, come l’emocromatosi (ferro) e il morbo di Wilson (rame). Ma due delle principali cause di cirrosi che si sono manifestate con più evidenza negli ultimi anni sono l’abuso di alcolici e la sindrome metabolica, caratterizzata da sovrappeso o obesità e ipertensione arteriosa. Secondo i dati riportati dall’associazione Epac, il portale dei pazienti con epatiti e malattie del fegato, la prima causa di cirrosi epatica è l’infezione da epatite C, responsabile per il 50,2% dei casi. La seconda è l’alcol, con il 16,4%, al terzo posto troviamo l’epatite B, responsabile del 7,1% delle manifestazioni di cirrosi, mentre la combinazione di virus HBV o HCV e alcol corrisponde al 18,6% dei casi.
Ognuna di queste malattie, siano queste epatite C e B, alcol o fegato grasso, da il via a una serie di attività che danno origine a una profonda attività infiammatoria e alla produzione di una enorme quantità di radicali liberi. Il risultato è la citonecrosi, cioè la morte degli epatociti, che si riducono, seguita dall’ attivazione di cellule che inducono fibrosi: una sorta di “cicatrizzazione” dell’organo che rende gli epatociti superstiti non più funzionali. Quando l’80% del fegato viene completamente sconvolto e l’architettura epatica viene quasi completamente sostituita da materiale fibrotico, allora si scivola nella cirrosi epatica.

Pamela Stasi e suo padre, Donato Stasi
DIAGNOSI:
«La cirrosi è una malattia lunga, subdola, ti mangia piano piano. Non è come un tumore – spiega Pamela Stasi – noi ce ne siamo accorti da un esame del sangue, inizialmente non c’era nessun sintomo fisico. Semplicemente, i valori relativi al fegato erano alti. Gli dicevano di non bere e fin dall’inizio abbiamo provato a farlo smettere. Lui però non ha mai ammesso di avere un problema con l’alcol. Non è mai riuscito neanche a dirlo». Per aiutarlo, Pamela e la sua famiglia ce l’hanno messa tutta. Prima agli alcolisti anonimi, poi al Sert. «Fino a quando ho compiuto i 18 anni andavo sempre io a ritirare i medicinali. C’era questo medico che mi aveva presa a cuore. Vedeva che ero piccola e mi diceva: “non devi fare il capofamiglia”. Io ci ho provato in tutti i modi. Poi siamo rimasti senza assistenza per un bel po’ di tempo, finché non sono riuscita a farlo ricoverare in ospedale a Bari. Ho fatto il possibile per lui».
Per quanto riguarda il contrasto dell’epatite C, ancora la prima causa di cirrosi epatica, oggi l’Italia è a buon punto. Fino ad ora sono stati trattati oltre 200mila soggetti, anche se l’Osservatorio Polaris del Centre for Disease Analysis Foundation, in Colorado, ha declassato il nostro Paese facendolo passare da “on track”, sulla giusta strada, a “working towards”, ovvero: ancora al lavoro per raggiungere l’obiettivo. La motivazione si può trovare nel fatto che la maggior parte dei positivi sia già stata trattata, ma al momento esiste ancora una sacca importante di sommerso che è necessario individuare per debellare definitivamente la malattia. La stessa organizzazione mondiale della sanità ha posto come limite per l’eliminazione del virus HCV al 2030 e nel Paese sono partiti diversi progetti per la ricerca dei positivi, soprattutto tra i portatori che non manifestano sintomi, e tra i soggetti a rischio, come tossicodipendenti o detenuti.
Fino a qualche anno fa, il problema principale consisteva nell’accesso alle cure. L’arrivo sul mercato di farmaci come Sovaldi, con un tasso di guarigione che sfiorava il 100% e un prezzo che in Europa si aggirava tra i 35 e gli 80mila euro, ha messo sul piatto il problema della sostenibilità economica: chi rientrava nei criteri stringenti stabiliti dall’AIFA poteva essere preso in carico dal Servizio Sanitario Nazionale, e chi non rientrava nei criteri, o non poteva permettersi di acquistarlo in Svizzera, si lanciò in viaggi della speranza fino all’India per poter acquistare autonomamente le medicine a un prezzo ridotto. La diatriba che ne è scaturita e la problematica etica hanno portato qualche anno fa lo Stato a creare un fondo dedicato per garantire a tutti i pazienti il diritto di accesso alle cure. Con la legge di stabilità 2015-2016, sono stati stanziati 500 milioni di euro per ciascuno degli anni di riferimento. Il riparto tra le regioni è stato calcolato proporzionalmente alla spesa di ognuna per l’acquisto di farmaci innovativi, status che rimane attivo per 36 mesi, dopodiché deve essere sottoposto a una nuova valutazione. Nel 2016 sono stati inclusi tra i beneficiabili del rimborso 5 farmaci per l’Epatite C cronica e uno per la fibrosi cistica, come riporta L’indagine conoscitiva in materia di politiche di prevenzione ed eliminazione dell’epatite C. Grazie a queste medicine, l’Epatite C è diventata curabile in oltre il 95% dei casi e se inizialmente le cure venivano somministrate sulla base di diversi fattori, come il genotipo, la gravità della patologia, la presenza o meno di cirrosi, oggi sono estese a tutti.
Secondo quanto emerge dall’indagine, ogni anno, per gli ultimi quattro anni, sono stati sottoposti a trattamenti antivirali tra i 35mila e i 55mila pazienti. Se si proseguisse su questa linea, il numero degli infetti raggiungerebbe lo zero entro il 2023. Purtroppo, ai numeri conosciuti si somma un sommerso compreso tra i 200mila e i 300mila infetti. «La situazione attuale è estremamente positiva – spiega il dottor Domenico Alvaro, dirigente di secondo livello del reparto di Gastroenterologia, malattie digestive ed epatologia del Policlinico Umberto Primo, Sapienza, Roma e presidente della Sige, Società Italiana di Gastroenterologia ed Endoscopia digestiva – Le Regioni hanno i loro fondi per l’Epatite C, i pazienti riescono ad accedere alle cure dopo circa un mese dalla prescrizione da parte del medico e la terapia è diventata pangenomica: non è più necessario uno studio del genotipo per ottenere il farmaco. Il problema attuale è il sommerso. Se da un lato è facile individuare un paziente con le transaminasi alte, o una storia di contatti a rischio, è molto complicato fare emergere i positivi asintomatici, anche all’interno di alcuni nuclei, come le carceri e i centri di tossicodipendenza. La sfida attuale è questa».
Ma se per quanto riguarda il virus HCV sono già state messe in campo forze, stanziati fondi e attivati progetti, quando si parla di cirrosi il discorso cambia. «Noi oggi ci troviamo a dover gestire la coda di tutte quelle cirrosi causate dal virus C venti o trent’anni fa – continua il dottor Alvaro – Quello che ci aspetta nel prossimo futuro è più complesso. Dovremo lottare contro la nash, la steatoepatite non alcolica: la malattia da fegato grasso legata al sovrappeso, non virale e non alcolica ma che si manifesta a seguito di uno stile di vita scorretto. Perché per quei casi non abbiamo una cura che ne impedisca l’avanzamento, né una strategia per capire la progressione della malattia. La base è enorme, parliamo di milioni di pazienti con steatoepatite. Un’opzione potrebbe essere una biopsia sequenziale, che permetterebbe di trovare i rapid progressor, ma non è possibile, abbiamo bisogno di metodiche non invasive».
LA CIRROSI SCOMPENSATA
Ascite, emorragia ed encefalopatia epatica sono le tre manifestazioni dello scompenso della cirrosi. «È questo il momento in cui il paziente si accorge di essere malato – spiega Piero Amodio, professore associato di medicina interna all’Università di Padova e componente della commissione congiunta per la stesura delle linee guida sull’encefalopatia epatica dell’American e della European Association for the Study of Liver Diseases – La cirrosi può manifestarsi anche dopo dieci anni. Prima che emergano questi sintomi, solo indagini mediche e non immediatamente interpretabili possono suggerire che ci sia una cirrosi». Se nel caso dell’ascite, con l’accumulo di liquidi nell’addome, e dell’emorragia causata dalle varici esofagee i sintomi sono ben visibili, lo stesso non accade per l’encefalopatia epatica, spesso sottovalutata in passato. Questa complicanza oggi rappresenta il vero problema da affrontare quando si parla di cirrosi scompensata: uno “tzunami” sulla vita del paziente e dei suoi familiari.

Donato Stasi, 66 anni
«L’encefalopatia epatica ha un peso molto rilevante che forse è stato sottostimato dagli epatologi in passato. Inizialmente si pensava che il malato fosse solo un po’ intontito – continua il professor Amodio – Oggi sappiamo che non è così, anzi. L’encefalopatia epatica è al primo posto per quanto riguarda l’ospedalizzazione recidivante. Prima si dava più peso alla mortalità. Una ascite o un’emorragia sono preoccupanti: vedere la pancia di un paziente così gonfia da impedirgli di camminare o il sanguinamento da varice esofagea possono portare alla morte, se non trattate. Nel caso dell’encefalopatia epatica, si tratta di episodi limitati che durano dai tre ai sei giorni, se non è persistente. Si autolimita o si risolve e quindi è abbastanza facilmente curabile e non porta a morte il paziente, se non nei casi fulminanti. L’encefalopatia rappresenta un segnale, un indicatore prognostico di sopravvivenza, ma di per sé non è causa mortis. Posso assicurare, però, che sia per il paziente, che per i familiari è la complicanza più devastante».
ENCEFALOPATIA EPATICA
«Inizialmente la cosa è solo comportamentale. Poi cominciano gli scatti d’ira, una sorta di demenza, sbalzi d’umore. Pian piano la situazione è peggiorata sempre di più – racconta Pamela Stasi – Papà non riconosceva le persone, non ricordava le cose. Aveva le allucinazioni. Ora ha raggiunto lo stadio in cui ha smesso di parlare, non ci riconosce».
Secondo la definizione riportata dalle linee guida dell’Aisf, Associazione italiana per lo studio delle malattie del fegato, “per encefalopatia epatica si intendono le alterazioni neuropsichiche conseguenti all’insufficienza epatica acuta e cronica, allo shunt porto-sistemico o ad entrambi”. Laddove con “shunt porto-sistemico” si intende il collegamento che si crea tra la vena porta e un vaso sistemico, quindi il sangue che passa all’interno di quel collegamento non viene “depurato” e può mandare in circolo sostanze tossiche. Le sue manifestazioni vanno dalle alterazioni sub-cliniche, al coma.
«Le allucinazioni sono quelle che ricordo meglio, che rimangono più impresse – continua Pamela – Una volta mio padre disse che vedeva una pentola bollire sul comò, in camera da letto. Un’altra, quando mia sorella è venuta a trovarci con i suoi due figli, lui vedeva un terzo bambino, che non c’era. Nello stato in cui è adesso non si muove praticamente più, ma oggi, mentre era a letto, metteva le mani davanti alla bocca e l’apriva e la chiudeva, come per masticare. Quando gli ho chiesto perché lo facesse, mi ha risposto: “il panino”. A volte, anche se non fuma più da anni, fa il gesto di portare la sigaretta alla bocca. Ora gli si dice una cosa e lui la dimentica subito dopo. Dall’essere un uomo che faceva il falegname e costruiva, è diventato il nulla. Non è più lui».
L’encefalopatia epatica si distingue in tre tipi: quella di tipo A è associata all’insufficienza epatica acuta, il tipo B al by-pass porto sistemico e quella di tipo C alla cirrosi epatica. Il tipo A non è manifesto, per questo è difficile eseguire una diagnosi. A tal proposito oggi si stanno proponendo dei test sub-clinici per identificarla. Per esempio, l’animal name test o il number crossing, che consistono nel nominare il maggior numero di animali possibili in un minuto o connettere i puntini seguendo una successione numerica. Nei casi di encefalopatia epatica di tipo B e di tipo C esistono due forme di manifestazione: minima e conclamata. Quest’ultima viene suddivisa in tre forme a seconda della modalità di insorgenza: occasionale, ricorrente e persistente.
Secondo le linee guida dell’Aisf, la prevalenza complessiva di encefalopatia epatica è difficile da stimare e può essere ampiamente sottostimata. L’encefalopatia “covert”, non manifesta, può essere già presente al momento della diagnosi di cirrosi. La sua prevalenza può aumentare dal 20 all’80% nel corso dei follow up. Nel caso di cirrosi conclamata, l’encefalopatia epatica compare nel 30-40% dei casi. Un primo episodio avviene fra il 5 e il 25% delle volte a cinque anni di distanza dalla diagnosi di cirrosi.
«Il paziente è disorientato: non sa più dov’è, cosa fa – spiega il prof. Amodio – Ha comportamenti strani. Agisce come se fosse completamente ubriaco, in uno stato di confusione totale. Oppure è in coma, quindi totalmente dipendente dagli altri. La causa scatenante può essere un’infezione, uno squilibrio dei sali nell’organismo, la stitichezza, che crea un aumento improvviso dell’ammoniaca. L’esempio più semplice è il cattivo funzionamento del cervello per sostanze tossiche esogene, come alcol e droghe, ma lo stesso può accadere per sostanze tossiche endogene che arrivano al cervello. Ho avuto anche pazienti imprenditori con cirrosi per esempio, che avevano bisogno di viaggiare per lavoro. Anche un quei casi è estremamente invalidante. Se compaiono i sintomi si perde la lucidità, si diventa praticamente disabili. È una complicanza che limita la vita delle persone, rende difficile prendere delle decisioni importanti e coinvolge tutta la famiglia».
Esistono delle misure preventive. «Quando un paziente ha un episodio acuto, uno scompenso encefalopatico, per prima cosa bisogna trovare la causa scatenante – spiega il dottor Amodio – Il trattamento va orientato prima di tutto a risolvere i fatti infettivi e abbassare il libello di ammoniaca attraverso il reintegro della flora intestinale. È stato di grande aiuto lo studio della prevenzione dell’encefalopatia. La profilassi prevede che per prevenire ulteriori episodi si debbano somministrare i cosiddetti disaccaridi non assorbibili: degli zuccheri che non vengono assorbiti, migliorano la flora e allo stesso tempo fanno evacuare correttamente il paziente una o due volte al giorno. Due volte sarebbe l’ideale. Uno di questi è il lattulosio, che agisce a livello intestinale, anche questo in grado di abbattere del 50% la comparsa della complicanza. E se il lattulosio non basta, c’è la rifaximina, scoperto con una ricerca italiana. Assolutamente innocuo e non tossico, somministrato regolarmente riduce del 50% gli episodi di encefalopatia».
Secondo le linee guida Aisf, a cinque anni dalla diagnosi l’82% dei pazienti richiede l’ospedalizzazione, e il 50% di questi deve essere nuovamente ricoverato dopo poco. «Ci sono delle situazioni in cui è fondamentale curare il paziente a casa, mentre ci sono altre situazioni in cui è necessaria l’ospedalizzazione – spiega il dottor Alvaro – uno dei motivi per cui stiamo cercando di portare la cura del paziente a casa sua è che ormai, nel paziente cirrotico il problema principale è diventata l’infezione. E le infezioni si contraggono con maggiore frequenza nell’ambiente ospedaliero. Ma se la causa dell’encefalopatia epatica è una emorragia digestiva, il ricovero è indispensabile. La cura in quel caso è rimuovere il sangue versato nell’intestino il più rapidamente possibile. Lo stesso nel caso in cui l’infezione fosse stata presa a casa. Anche in quel caso l’ospedalizzazione è fondamentale. Se la causa dell’encefalopatia è stata la stitichezza, invece, perché il paziente non rispetta le cure, ha smesso di prendere il lattulosio o la rifaximina, allora può essere facilmente gestibile a domicilio. Una percentuale minima dell’emergere di questa complicanza è dovuta ad esempio ad errori dietetici. Alcuni pazienti si auto impongono restrizioni all’alimentazione che sono assolutamente deleterie».
COSTI E TERAPIE:
Secondo lo studio condotto dal dott. Paolo Sciattella e dal prof. Francesco Saverio Mennini dell’Università Tor Vergata di Roma, la spesa del sistema sanitario nazionale per la cura di malati di cirrosi epatica dopo la prima comparsa di encefalopatia ammonta a 200 milioni di euro. Lo studio si è strutturato sui dati raccolti dal sistema sanitario della Regione Marche, dal 2008 al 2014, per un totale di un milione e mezzo di pazienti. Lo scopo di tale studio è quello di “confrontare i dati provenienti dai trial clinici tradizionali con i dati italiani di real-world per quanto riguarda gli outcome clinici” e di determinare il peso “dell’encefalopatia epatica relativamente ai costi sostenuti dal sistema sanitario della Regione Marche per le ospedalizzazioni dovute a episodi di encefalopatia epatica conclamata”.
Lo studio ha poi ristretto ulteriormente il campo ai 450 pazienti che hanno manifestato un primo episodio di encefalopatia epatica conclamata nel triennio: 2010 – 2011 – 2012. Stando a quanto riportano Sciattella e Mennini, il 66,6% dei pazienti, dopo il primo ricovero deve essere riospedalizzato a causa di episodi legati all’encefalopatia epatica conclamata. Il 93% di questi casi avviene entro il primo anno. La spesa a carico del Sistema Sanitario Regionale per l’assistenza ospedaliera di questi pazienti è di 5,1 milioni per il primo anno e di 1,1 milioni per le riospedalizzazioni avvenute nel secondo anno. Per paziente, la spesa media per il primo anno ammonta a 11.411 euro, mentre quella per i due anni di follow up arriva a 13.913 euro.
«Il costo di gestione di un paziente cirrotico in scompenso in ospedale è di circa 5/6 volte superiore al trattamento domiciliare – spiega il dottor Amodio – al di là dei costi, lo stesso ricovero a volte può dare problemi alla famiglia del paziente. Per questo, laddove possibile il trattamento sul territorio è preferibile».
ALCOL E CAREGIVER
«Inizialmente è stato imputato tutto all’alcol – racconta Pamela Stasi – Il medico curante gli diceva di smettere di bere. Io ero piccolina, e vedendo che lui si rifiutava di abbandonare la bottiglia, decisi di scrivere una lettera al Papa. Mi rispose un’associazione di suore vincenziane, che vennero a casa nostra a parlare con noi. Quella fu la prima volta che lo portammo dagli alcolisti anonimi a Bari. Per un po’ è riuscito a tenere a bada il problema, poi ci è ricascato. I dottori mi dicevano: “il suo problema è sempre quello, cosa posso farci?”. Lui nella sua testa non faceva niente di male. Non è mai riuscito ad ammetterlo. Non ha mai detto: “sono un alcolista”. Ora non è più in grado neanche di chiedere, ma di tanto in tanto la parola la dice. Mia mamma per tranquillizzarlo gli risponde: “tranquillo Donà, la flebo grappa è”. E lui si calma».
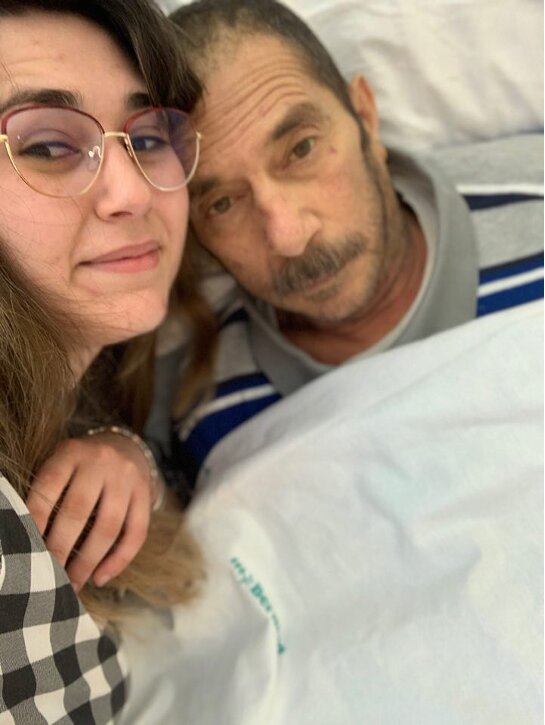
Pamela Stasi con il padre, Donato Stasi
La cura di pazienti cirrotici, nel caso di cirrosi causata dall’alcol presenta degli elementi molto delicati e specifici. La famiglia che si trova a gestire un malato con una dipendenza non solo si deve confrontare con tutti gli aspetti relativi a encefalopatia, ascite o emorragie, ma anche con comportamenti che prescindono dalla patologia. «Nel prossimo futuro il 70% della cirrosi epatica sarà causata da alcol – spiega il dottor Giovanni Testino, direttore della Struttura complessa alcologia e patologie correlate dell’Ospedale San Martino di Genova e specialista in Medicina interna e gastroenterologia ed Endoscopia digestiva – Di fronte a pazienti complicati, dovremmo riflettere a partire dalla cura domiciliare. Siamo sicuri che le famiglie sono in grado di seguirli adeguatamente? Sanno davvero quello che devono fare?».
Al problema della cirrosi, spesso può sovrapporsi il tumore del fegato. «Solamente il 22% di queste forme di tumore nel soggetto alcol dipendente vengono valutate in fase precoce – continua il dottor Testino – Molto spesso, e spero che le cose cambino, c’è da parte di noi medici minore attenzione nei confronti delle persone che hanno disturbi da uso di alcol. In parte questo dipende dal fatto che, soprattutto nelle fasi iniziali, si tratta di persone molto disordinate, che non rispettano gli appuntamenti, tendono a nascondersi perché in qualche modo devono difendere il loro consumo di alcol. Ma lo stigma c’è. In passato l’alcolista non veniva neanche inserito in lista trapianto perché si pensava che se la fosse cercata, che si fosse inflitto la malattia da solo e quindi non fosse meritevole di essere salvato. Inoltre più del 90% dei pazienti con cirrosi epatica scompensata non viene valutato per il trapianto. Tutte persone salvabili. Una cosa assurda e insensata, soprattutto se pensiamo alla nostra società, in cui 34 milioni di italiani consumano bevande alcoliche. In realtà, se correttamente seguiti, i trapiantati non ricadono nell’alcolismo. Ma i risultati migliori li abbiamo quando c’è una persona che cura i rapporti con i familiari. Non c’è solo il male di fegato, c’è anche il male dell’anima e per quello non ci sono farmaci. Lì ci sono i caregiver».
«Tutti ci dicevano: “non lo fate bere”. Mia madre ci provava, si arrabbiava. Ma magari tornava da lavoro stanca, provava a dirglielo e lui reagiva con uno scatto d’ira, una crisi, lanciava qualcosa. Lei non poteva farci niente, non riusciva a gestirlo – continua Pamela – Io non la biasimo. Gli altri sanno solo giudicare. Perché, diciamoci la verità: con questo problema, tutti pensano che sia colpa della famiglia che non è stata in grado di togliergli la bottiglia. Ma cosa ne sanno? Anche in pronto soccorso non ci guardavano con gli stessi occhi. E allora che devo fare? Siccome mio padre beve lo lascio morire da solo? Poi voi che ne sapete del perché mio padre ha iniziato?».
Con caregiver si intende “colui che si prende cura”, ovvero il familiare o la persona che si occupa del malato e lo segue, lo assiste gratuitamente, in nome dei vincoli di sangue o di affetto che li legano. Il compito che il caregiver assume nei confronti di una persona malata o disabile però, oltre a essere fisicamente e psicologicamente gravosi e sfibranti, spesso richiedono delle competenze che non tutti possiedono. Ma data l’importanza che queste figure ricoprono nei confronti del paziente e il peso che una simile responsabilità comporta, è fondamentale che a questi venga fornita una formazione adeguata e che avvenga uno scambio costante con la struttura sanitaria di riferimento.
«Quando iniziai l’università vivevo ancora a casa di mia madre – continua Pamela – poi ebbi un blocco nello studio. Cercavo di preparare gli esami e non ce la facevo. Non voglio assolutamente dare la colpa a lui, ma mi faceva i dispetti. Mentre studiavo mi spegneva la luce, accendeva la radio apposta. Non riuscivo più a concentrarmi e per un po’ smisi di studiare. Poco dopo decisi di andare a convivere con il mio ragazzo. Ci trasferimmo a Bari. Dissi: “non voglio saperne più di niente e di nessuno”, ma in realtà l’angoscia c’era. A tutte le ore mi arrivavano messaggi da parte di mia madre con i referti degli esami, mi dicevano: “è caduto, ha i valori alti”. E spesso lasciavo tutto per tornare a casa. Così dopo un anno ci siamo trasferiti di nuovo per poter aiutare mio padre. Sai quante volte vorrei mollare tutto e dire basta? Ma la verità è che duro 24ore, poi mi sento in colpa e torno, perché lo faccio per il suo bene. Lui vuole me, mi cerca. Ha bisogno di essere coccolato, e sa che io gliela do sempre vinta. Mia madre non ha ancora preso consapevolezza. Quando legge “fase terminale” si spaventa, entra nel panico. Ho paura che crolli quando sarà il momento».
Oggi si sta prendendo sempre più consapevolezza sull’importanza della preparazione del caregiver. «Questi pazienti hanno alle spalle una storia difficile, hanno bisogno di essere riconosciuti come esseri umani – spiega Patrizia Balbinot, operatrice socio-sanitaria al centro Alcologico di Genova – Ma anche i familiari vanno seguiti. Queste persone vivono in uno stato di vigilanza costante, spesso tacciono e vanno anche loro in burn out o in depressione. Da un legame di parentela, si ritrovano a prendersi cura di una persona a 360°: sia dal punto di vista fisico, che da quello emotivo. Hanno un grande carico di emotività: esprimono rabbia, sensi di colpa per non essere adeguati alla situazione. Serve un amore incondizionato».

Commenti recenti